6成患者經歷過誤診,平均花4年確診;14種疾病的全部治療藥物未納入醫保,包括9種年治療費用超50萬元的高值藥;65%的醫務工作者不太瞭解罕見病。
文/ 辛穎 孫愛民
編輯/ 孫愛民
2022年2月28日是第15個“國際罕見病日”。兩個月前的1月1日,新醫保目錄實施當天上午,兩名身患脊髓性肌萎縮症(SMA)的兒童,在北京大學第一醫院(下稱“北大醫院”)完成藥品注射。
六歲的果果側臥在醫院的床上,穿刺針垂直於脊柱緩慢刺入約4釐米—5釐米,成功進入椎間隙,先將5毫升腦脊液引入,然後再一點點推注5毫升藥液到果果體內,透過腦脊液迴圈,作用於中樞神經系統,發揮治療效果。
果果在出生後十個月就被確診為脊髓性肌萎縮症,一直不能獨自站立行走。他患的這種罕見病,是基因缺失或致病性變異所導致的隱性遺傳病。
治療的藥物叫諾西那生鈉注射液,以前是70萬元一針,因家裡承受不起天價藥費,果果一直沒有得到系統治療。
經過國家醫保談判,自1月1日起,這款藥降至3萬多元。“醫保報銷後患者一針自費大約為1萬元。”北大醫院醫務處副處長於楠向《財經∙大健康》記者介紹。
相對來說,果果和他的病友是幸運的,更多的罕見病患者仍然被疾病困擾。
中國有2000多萬罕見病患者,每年新增患者超20萬。2018年5月,國家衛健委等五部委釋出《第一批罕見病目錄》,共涉及121種疾病。其中,77種罕見病在中國有治療藥物。
由沙利文與病痛挑戰基金會聯合釋出的《2022中國罕見病行業趨勢觀察報告》(下稱“行業報告”)顯示:中國明確註明罕見病適應症的藥物有87種,涉及43種罕見病。截至2021年國家醫保談判後,已有58種藥物納入國家醫保,覆蓋29種罕見病。
上述報告顯示:截至目前,仍有14種疾病的全部治療藥物未納入醫保,其中包括9種年治療費用超50萬元的高值藥。
不僅患者很“孤獨”,從事罕見病工作的醫務工作者也很“孤獨”。
中國罕見病聯盟執行理事長李林康和團隊曾做過一個調查,在四萬多醫務人員當中,65%的醫務工作者不太瞭解罕見病,將近40%的醫務工作者從沒有接觸過罕見病,40%的醫生在獲取罕見病診療資訊方面還比較困難。
罕見病延誤診斷率較高,60%的患者經歷過誤診,平均確診時間將近四年。
北大醫院兒科副主任熊暉教授早在五年前感慨,有些病是第一次遇到,診斷不清楚;有些疾病雖然診斷明確,但是沒有有效的治療藥物;有些疾病有治療藥物國內卻沒有上市;少數疾病雖然國內能買到治療藥物,但價錢昂貴,很多家庭因此傾家蕩產。
雖然,近年來逐步在改善。但“由於經濟負擔大和醫療資源發展不均,還有很多在縣城、農村的患者,甚至都沒機會確診和了解治療方案,這一系列問題需要更多的社會力量協力解決。”北大醫院骨科主任李淳德指出。
等待十年的確診
18歲的凡凡,是大一學生。因為患有先天性肌營養不良,凡凡的體重只有18公斤,肌肉無力支撐頭部的直立,手肘最大的活動範圍,就是在桌面平移幾十釐米,滑著完成翻書和寫字。這些微小的動作,也伴隨著不適,每堅持坐著聽課半小時,就必須要躺下休息。
付出超出常人的努力,凡凡踏入了大學校園生活,他所就讀的北京航空航天大學也在吃、住、行方面都給他安排了特殊通道,在母親的陪同下,凡凡在校園裡能夠順暢學習、生活。
凡凡還在等待能夠治療自己的藥物,醫生告訴他和家人,目前能治療這一疾病的藥物還都在實驗室小鼠實驗階段,成功最少也要十年。
2004年,凡凡出生百天拍攝紀念照片時顯示出的一些異常,引起了攝影師的注意,“他不能像其他小孩一樣坐直、抓住東西”,凡凡的父親這才將孩子平日裡吃飯不積極、少動的細節都聯絡起來,前往醫院問診。
不到兩個月時間跑遍了吉林市的各大三甲醫院,也沒能確診。“每家醫院都懷疑是腦癱,還吃過一些治療腦癱的藥物,也沒有效果。”他的父親說。
隨後,轉去長春的三甲醫院,從兒科到專科,一系列的檢查後,醫生將所能想到的疾病都“排除”了,但醫生還是不能確診。
“恰巧北大醫院的一個醫生回吉林市探親,託朋友介紹請他來看,雖然他不是兒科的醫生,但此前見過這樣的病例,懷疑是神經肌肉相關的疾病”,建議凡凡到北京去看病。
抱著試一試的心態,凡凡的父母買了“黃牛號”,帶著六個月大的孩子,來到北大醫院小兒神經內科。他成為北大醫院神經肌肉病團隊最早接診的先天性肌營養不良(CMD)患者之一。
每十萬個嬰兒中,約有7個—12個CMD患者,多發生於出生時或生後半年內。患兒最大的運動能力只可以坐,很少能夠站立或者走。
北大醫院的醫生從臨床症狀和病理檢查兩方面,初步診斷凡凡是LAMA2-相關先天性肌營養不良(LAMA2-CMD),這種疾病是由於LAMA2基因突變導致。但從基因層面確切證實這一診斷結果又用了近10年。
18年前,國內基因診斷水平有限,加上LAMA2基因龐大,“要檢測就要把樣本寄到日本才可以”,所以一直沒有真正的確診。而且,由於醫生對這個病的瞭解還很少,沒有對症藥物和治療方式,甚至無法給出有針對性的康復訓練方案。
回到老家後,凡凡的行動能力卻隨著年齡的增長在退步,一歲起會坐,但一直不會站立及行走,豎頭無力。六歲時出現多關節攣縮,九歲時脊柱側彎明顯,呼吸功能受累。
這期間,醫生不斷地尋求最前沿的技術試圖幫助凡凡確診。如幾次遠端快遞凡凡的血液樣本,2005年還透過切片免疫組化染色的檢測方式,從分子病理層面確認是LAMA2-CMD。
直到2013年,二代基因測序技術在中國開始應用,實現在更短時間內完成更大量的基因檢測,檢測成本也隨之下降。
凡凡再次受邀來北大醫院,參加先天性肌營養不良轉化醫學研討會。當時他已經出現了嚴重呼吸功能不全,還不能適應無創呼吸機來輔助呼吸。
來自美國的專家對凡凡的病情進行了詳細評估和綜合指導。隨後,熊暉醫生與北大醫學部醫學遺傳學系宋書娟博士,終於發現凡凡LAMA2基因存在複合雜合致病性變異,結合肌活檢組織免疫組化染色提示merison蛋白缺乏,確診為LAMA2-CMD。而這是尋找“未來”治療方案,最重要的依據。
能得到清晰的診斷結果,凡凡已算幸運。被長時間誤診的罕見病患者並不少見。
罕見病的確診與治療是世界性的難題。一項英國調查顯示,20%的患者需要五年才能等到最後的診斷結果;12%的患者等待最終診斷結果超過十年;25%的患者因為疾病去過三至四所不同的醫院,22%的病人在最後的診斷前問診了六個或更多的醫生。
北京醫學會罕見病分會主任委員丁潔介紹,遇到過誤診期最長的患者有30多年,在此期間,患者不停地輾轉多個醫院,耗費精力、財力,有些本應該吃藥就可以治好的病,結果卻做了手術;有些誤診後用錯藥,有些藥物還有很強的毒副作用。
“小病”也成難題
在成長過程,一家人擔心的,不僅是凡凡之病沒有藥物可以治療,還有發生常見病後,沒有醫院可去的治療窘境。
凡凡在父母的精心照料下身體免疫力一直不錯,上小學期間很少感冒,發燒的次數不多,偶爾需要看醫生的時候,由於本地的醫院沒有醫生了解凡凡的病況,看著凡凡皮包骨的身體和過輕的體重,都說無法治療,建議轉院。
“幾次被醫院拒收後,凡凡幾次發熱後的輸液治療都是在一些私人小診所完成的,沒有一家大醫院敢收。”凡凡父親說。
18年過去,日常看病對凡凡而言,依然是個難題。2020年9月,彼時正讀高三的凡凡,學習到凌晨1點多,父親準備抱他回床上休息時,不小心別到胳膊,發生骨折。緊急趕去醫院,醫生看了凡凡的情況還是建議轉院。
凡凡的父親也能理解醫生的難處,“如果是普通的病人,此時需要打入鋼釘幫助骨骼癒合。但凡凡的骨骼太細,根本無法承受鋼釘。現在醫患關係這麼緊張,凡凡的情況這麼特殊,治療都是有風險的。”
最後凡凡的父親找到相熟的醫生朋友,才勉強收治在醫院。幾經商量,選擇保守治療,在網上買了一些特殊的夾具來固定骨骼恢復。凡凡因為這一次意外,胳膊的活動範圍又減少近30度。
更迫切的問題是,由於肌肉無力支撐,凡凡的脊柱已經呈C型側彎,由此引發多系統功能障礙,包括呼吸功能不全及肺部感染等。
凡凡的病歷第一次被轉到北大醫院骨科是在2018年,北大醫院神經肌肉病多學科診療(MDT)團隊成立兩年。此時凡凡的脊柱明顯側彎已有六年,跑遍了北京各大醫院的骨科診室。
為凡凡會診的結果認為有必要先做脊柱矯形手術,減緩對其他臟器的壓力。但凡凡的體重實在太低,嚴重營養不良。不僅承受不了麻醉,術後的傷口縫合也困難,手術難以實現。
北大醫院骨科主任李淳德,最早接觸到和凡凡類似的神經肌肉病脊柱側彎兒童,是1995年在以色列希伯來大學脊柱中心研修時,每週二都要跟著導師到一家教會醫院出診,一進入大廳,有時就有幾臺電動輪椅在穿梭遊玩,操作者都是“瘦小的身體頂著大大的腦袋,就像霍金似的。當時每個月都有一兩臺為這類罕見病兒童進行的矯形手術。”李淳德說。
那個時候在中國的醫院還沒有見過這樣的病例,一方面,醫生對這種疾病沒有太多關注研究,另一方面,家長也不知道哪個醫院能看這個病,孩子往往沒來得及治就去世了。
回國幾年後,開始有零零散散的神經肌肉病患者找到北大醫院,在罕見病聯合門診登記的1000多例SMA患者中,有近75%左右伴有脊柱畸形。李淳德開始系統地研究神經肌肉病患者的脊柱矯行治療,但真正能做手術的患者太少,20多年李淳德已慢慢積累100多臺此類手術經驗。
近年來,李淳德接診的SMA患兒一下多了起來,最主要的原因就是2019年起已有兩款治療SMA的藥物在中國獲批,讓患者看到了希望。
每月第一個週四的下午,都是北大醫院MDT團隊的會診時間。2021年,16歲的已經完全喪失行走能力三年的小樂,被確診為SMAⅢ型,伴有重度脊柱畸形,導致軀體劇烈疼痛和肺功能進一步惡化。
脊柱的扭曲,增加了尋找藥物的鞘內注射點,讓藥物順利進入到椎管內的難度。兒科接診後反覆與各科室溝通,最終決定讓小樂先接受脊柱畸形矯形手術治療。
2021年9月,李淳德在完成脊柱畸形矯正手術的同時,還要切除部分腰椎椎板,為後面注射藥物預留出骨性通道。雖然手術順利,但術後小樂的腰部無法彎曲,已經沒有同正常人一樣的解剖標誌,預留的通道也很難找到。麻醉科副主任胡曉透過超聲引導反覆摸索,尋找到預留的骨性通道,最終穿刺成功,完成國內首次SMA脊柱畸形矯形術聯合諾西那生鞘內注射。
2022年起,諾西那生鈉納入醫保報銷後,李淳德在醫院內又見到了一些老患者,他們此前已經做過脊柱矯正手術,當時苦於70萬元一針的天價費用沒有注射藥物,但李淳德已經幫患者留好了注射通道。
年初,他們從各地趕來注射藥物。
讓罕見病的知識先普及到基層
李淳德接收的病人,真正透過醫院轉診上來的患者並不多,多是患者家長自己“摸著石頭過河”找醫生。這意味著那些在縣城中,有更多被誤診,或者沒有機會接受治療的患者。
“國內能夠全面為神經肌肉病患者提供內科治療、外科矯形的醫生,集中在少數大城市的大學型醫院。”李淳德說。
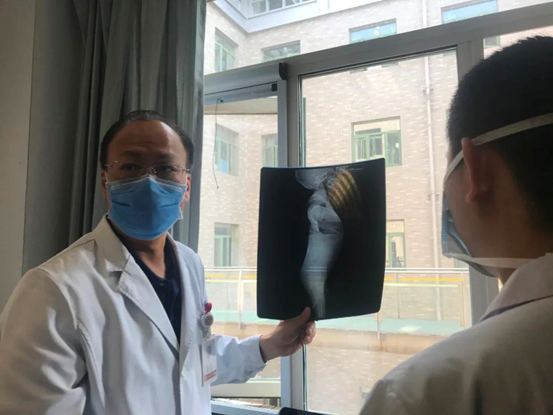
圖/李淳德醫生在分析神經肌肉病的脊柱畸形患兒的病情 攝/ 辛穎
越是罕見的疾病,越考驗一家醫院的整體水平,只是某一個專家水平高遠遠不夠。在國內,透過分級診療和轉診讓患者找到有能力的醫院,對於罕見病診療尤為關鍵。
雖然起步相對較晚,中國對罕見病的重視在日益提升。2019年,國家衛健委組織建立全國罕見病診療協作網的通知,北京協和醫院、北大醫院等醫院牽頭,形成291家醫院的協作網。
“現在協和醫院每週一次的罕見病MDT線上線下同步會診,透過遠端醫療解決了很多患者的難題,多的時候有幾百家醫院同步學習,少的時候也有十幾家醫院線上。”李林康介紹。
不過,這一聯盟目前還在省級層面,先保證省內的醫生見過罕見病,遇到患者時知道可以轉診到哪家醫院去。李林康稱,未來,將逐步擴大接入協作網的醫院數量。
這只是第一步。
“對於協作網暫時還覆蓋不到的地區,需要更多的社會力量支援,組織有條件、有經驗的醫生到縣一級去診斷和篩查,為更多患者提供就醫的機會。”李淳德說。
(果果、凡凡和小樂為化名)